|
14/3/2020 indicazioni per i soccorritori: autoprotezione per soccorritori e sanitari impegnati nell'emergenza coronavisrusRead NowNelle situazioni di maxiemergenza, quando un grave evento critico colpisce una popolazione intera come in questo caso, si viene a creare una condizione di elevata emotività che riguarda l'individuo, la comunità e gli stessi soccorritori.
E’ l’evento critico stesso che causa anche nei soccorritori reazioni emotive particolarmente intense, tali da poter talvolta interferire con le capacità di funzionare sia durante l’esposizione allo scenario che in seguito, per tempi diversi e individuali. Durante la fase operativa puoi sperimentare alcune delle seguenti reazioni:
A fine turno e/o al rientro a casa puoi provare una vasta gamma di emozioni quali tristezza, colpa, rabbia, paura, confusione e ansia. Talvolta, invece, apparentemente non “si sente” nessuna emozione. Possono anche svilupparsi reazioni somatiche come disturbi fisici (mal di testa, disturbi gastro intestinali, ecc.), difficoltà a distendersi e rilassarsi. Vi sono marcate differenze individuali nella comparsa, nella durata e nell’intensità di queste reazioni. Poiché il processo di elaborazione è soggettivo, è possibile che in alcuni compaia solo una di queste reazioni oppure diverse contemporaneamente, in un giorno o in un arco temporale più lungo. L’intervento in soccorso si articola in diverse fasi e ognuna di esse è associata a specifiche reazioni. 1) ALLARME: inizia quando si viene a conoscenza di un evento critico in cui bisogna intervenire. Si può considerare come il primo impatto con l’evento critico. Le reazioni: - fisiche: accelerazione del battito cardiaco, aumento pressorio, difficoltà respiratorie; - cognitive: disorientamento, difficoltà a dare senso alle informazioni ricevute e nel comprendere la gravità dell’evento; - emozionali: ansia, stordimento, shock, inibizione; - comportamentali: diminuzione dell’efficienza, aumento del livello di attivazione, difficoltà di comunicazione. 2) MOBILITAZIONE: rappresenta il momento in cui gli operatori iniziano ad agire sulla scena. In questa fase sono presenti a livelli minori i vissuti e le reazioni della fase precedente. A questi si associano, come fattori di recupero dell’equilibrio, il trascorrere del tempo, il passaggio all’azione finalizzata e coordinata e l’interazione. 3) AZIONE: è il momento in cui l’operatore di soccorso inizia l’intervento di promo soccorso a favore delle vittime. Le emozioni vissute possono essere molteplici e contrastanti tra loro. Le reazioni: - fisiche: aumento del battito cardiaco, della pressione, della frequenza respiratoria, nausea, sudorazione, tremore; - cognitive: difficoltà di memoria, disorientamento, confusione, perdita di obiettività, difficoltà di comprensione; - emozionali: senso di invulnerabilità, euforia, ansia, rabbia, tristezza, sconforto, assenza di sentimenti; - comportamentali: iperattività, aumento dell’uso di tabacco o alcol o farmaci, facilità allo scontro verbale, perdita di efficienza ed efficacia nelle azioni di soccorso. 4) LASCIARSI ANDARE: è il momento che si verifica alla fine del servizio, quando si ritorna alla routine lavorativa e sociale. I contenuti che caratterizzano questa fase sono: - carico emotivo, durante l’azione è stato represso e nel ritorno alla normalità riemerge; - complesso di vissuti, rappresentato dalla separazione con i colleghi e il ritorno alla quotidianità con le relative aspettative. In conclusione, a seconda della fase e della soggettività di ciascun individuo coinvolto nell’operazione di soccorso sono molteplici e differenti le reazioni fisiche, cognitive, emozionali e comportamentali che possono verificarsi. Le reazioni più comuni che possono durare per un periodo di alcuni giorni e/o alcune settimane:
COSA SI PUO’ FARE
PROTEGGERSI PERMETTE DI PROTEGGERE AL MEGLIO TUTTA LA POPOLAZIONE Se le reazioni persistono e non notate un miglioramento è utile rivolgersi a professionisti preparati che, con un breve ciclo di incontri individuali o di gruppo, possono aiutarvi a fronteggiare al meglio il disagio. Gli operatori sanitari impiegati nell’emergenza sono occupati nel fornire supporto e sostegno emotivo alle persone coinvolte come vittime di primo tipo nell’evento. Questo comporta l’insorgere di alcune possibili difficoltà, come ad esempio il coinvolgersi emotivamente nella situazione delle persone o dei parenti colpiti. Fondamentale è la capacità degli operatori di soccorso di imparare a riconoscere e gestire le proprie reazioni nelle varie situazioni di emergenza. In questo caso impossibile non sentirsi travolti dalla sensazione di impotenza e di mancato controllo. In tal senso è indispensabile richiedere un supporto specifico sia durante che dopo il termine della propria attività. L’EMDR L’EMDR (Eye Movement Desensitization and Reprocessing) rappresenta, ad oggi, lo strumento principale all’interno delle linee guida dell’OMS per il trattamento del Disturbo da Stress Post - Traumatico. Questo viene utilizzato come strumento di prevenzione nello sviluppo dei possibili disturbi psicologici che possono insorgere a seguito di un evento critico o potenzialmente traumatico. Lo strumento, quindi, risulta essere utili per la gestione e la decompressione delle reazioni peri - traumatiche sia nella popolazione coinvolta sia negli operatori che intervengono nella gestione subito a seguito dell’evento. L’EMDR è stato scoperto e definito da Francine Shapiro nel 1987. La base teorica su cui si fonda è l’Elaborazione Adattiva dell’Informazione. L’obiettivo della terapia attraverso l’utilizzo dell’EMDR è quello di riattivare il processo di auto - guarigione del cervello e desensibilizzare i momenti più disturbanti connessi all’evento critico vissuto. Nel corso degli anni, si sono sviluppati differenti protocolli EMDR standardizzati, validati e attraverso la ricerca scientifica si sono mostrati efficaci per la gestione delle reazioni peri - traumatiche e post - traumatiche. Negli interventi EMDR immediatamente a seguito del verificarsi di un evento potenzialmente traumatico vengono prevalentemente utilizzati il protocollo per un evento critico recente (Shapiro & Laub, 2008) e il protocollo EMDR di gruppo (Jarero & Artigas, 2009). In conclusione l’EMDR può rappresentare uno strumento utile per trasformare un episodio di vita negativo in un episodio positivo, di apprendimento e di miglioramento personale. - Materiale liberamente tratto da dispense fornite dall'Associazione EMDR Italia
0 Commenti
In questi giorni il diffondersi del Coronavirus (COVID-19) è da considerarsi un evento psicologicamente critico impattante nei nostri territori.
E’ importante essere consapevoli del livello di efficienza e prontezza d’intervento delle nostre Istituzioni e reti sanitarie. Sono attivati una serie di Servizi e interventi per rilevare l’andamento della diffusione del virus nonché per la cura dei contagiati in Italia che altri paesi europei non sembrerebbero aver disposto con questa capillarità. Questo è un merito italiano per il forte orientamento al servizio che è stato dato alla sanità pubblica, sicuramente migliorabile ma evidentemente di livello. Sono state prese delle misure cautelari da parte delle Istituzioni molto significative e fortemente protettive per noi cittadini in via preventiva e anche gli ospedali si sono attivati offrendo servizi. Nulla è stato perfetto e tutto è migliorabile ma la reazione c’è stata ed è stata messo in campo tempestivamente e capillarmente. A fronte di una valutazione del rischio sanitario, assistiamo ad una indubbia ed intensa traumatizzazione psicologica individuale e collettiva sulla base della “fama” che il virus ha acquisito. L’evidente traumatizzazione psicologica si è evidenziata su due livelli: sia personale, per le persone direttamente colpite e per i loro famigliari, che collettiva, nel rispecchiamento e nelle immagini che provengono dall'angoscia generale. La dinamica che si sta presentando è di un passaggio dal funzionamento del nostro sistema nervoso Ventrovagale (livello di capacità riflessive e logiche) al sistema di Attacco e Fuga in cui è prioritaria l’azione difensiva disconnessa dalle capacità più evolute del sistema Ventrovagale. Tale passaggio si rileva per esempio dai supermercati con scaffali svuotati, dai negozi poco affollati, dalle persone di origine cinese anche bambini che vengono isolate o addirittura maltrattate, corsa alle mascherine e disinfettanti, ecc. Le conseguenze emotive e psicologiche della traumatizzazione posso essere alleviate parlando con uno psicologo che ci può aiutare ad elaborare il momento e seguendo i consigli pratici elencati sotto. CONSIGLI PRATICI PER I CITTADINI 1) Privilegiamo come fonti di informazioni soprattutto i canali ufficiali. - Ministero della Salute: http://www.salute.gov.it/nuovocoronavirus - Istituto Superiore di Sanità: https://www.epicentro.iss.it/coronavirus/ Nei momenti di emergenza in cui la paura e l‘irrazionale inevitabilmente rischiano di prendere il sopravvento, bisogna prendersi cura di sé e non mettersi in condizione di esporsi a informazioni non adeguate e non qualificate incorrendo in fake news o notizie emozionalmente cariche di vissuti ma non basate su dati oggettivi. 2) Scegliere 2 momenti al giorno per informarsi e il canale attraverso il quale si vuole farlo. L’esposizione continua alla mole di informazioni via web, radio e TV fa rimanere in stato perennemente eccitatorio il nostro sistema di allerta e paura. Per questo meglio scegliere uno o due momenti al giorno nei quali informarsi. 3) Seguire i consigli sulle norme di igiene indicate dal Ministero della Salute. 4) Non interrompere per quanto possibile la propria routine. In contesti emergenziali bisogna ancorarsi a ciò che è certo, noto e prevedibile. Continuare il lavoro e le proprie abitudini laddove possibile. Rispetta sempre le norme di sicurezza vigenti. 5) Attività fisica ed esporsi all’aria aperta anche da casa è importantissimo (balcone, finestra aperta al sole, giardino). Scaricare le tensioni attraverso “il fare” permette un migliore riposo notturno. 6) Riposarsi adeguatamente. Attività rilassanti serali, meglio non vedere notiziari o speciali sul Coronavirus prima di addormentarsi per non scivolare nel sonno con emozioni negative o con senso di allerta. 7) Mangiare nel modo più regolare possibile e bere acqua. Mangiare molta frutta, verdura e alimenti rafforzativi del sistema immunitario. Possiamo combattere attivamente il Coronavirus rendendo più sano e forte il nostro organismo. 8) Parlare e passare del tempo con la famiglia e gli amici. Avere restrizioni di movimento NON significa annullare la socializzazione: utilizziamo videochiamate, Skype e insegniamo ai più anziani come fare per non rimanere "isolati nell'isolamento". 9) Parlare dei problemi con qualcuno di cui ci si fida. Scegliere le persone con cui avere un confronto empatico e costruttivo. 10) Fare attività che aiutano a rilassarsi: yoga, training autogeno, meditazione, leggere, giardinaggio, ecc. 11) Stacca la spina! Ricordati di parlare di altro, distrarsi e uscire dal loop di discorsi angoscianti e catastrofisti serve a rafforzarci (ansia e rabbia costanti indeboliscono il sistema immunitario). Vedi anche il seguente articolo per capire quelle che possono essere reazioni normali in questi casi: - Disturbo da Stress Post-traumatico Per comprendere a fondo l'impatto del trauma sul cervello in via di sviluppo, è necessario tener presente sia il trauma in sé, sia il contesto familiare di riferimento. Per un bambino e per un adolescente, un evento traumatico è qualsiasi evento che sovrasti la sua capacità di gestire e regolare le reazioni emotive. La capacità di gestirle dipende dalla fase di sviluppo in cui il cervello si trova. La capacità di elaborare i traumi, però, può essere affinata o ostacolata dalle prima relazioni infantili. Nel bambino la corteccia cerebrale, sede di ragionamenti e associazioni, non è completamente sviluppata, per cui questa funzione riflessiva viene svolta, in modo vicario, dagli adulti significativi, che attribuiscono un significato agli eventi. Al bambino basta sintonizzarsi sullo stato mentale del caregiver per sentirsi al sicuro o in pericolo. Per esempio nei bambini piccoli, vittime di catastrofi naturali, l'immagine traumatica ricorrente non è tanto quella relativa a scenari di distruzione, ma quell'espressione spaventata del volto della madre. Se gli adulti non svolgono questa funzione, si crea una condizione di vulnerabilità, che influenzerà negativamente sia la capacità di elaborare gli eventi, che subirà un arresto, sia l'intero sviluppo, a livello cognitivo, emotivo e sociale. In questo caso, le emozioni e le sensazioni sono così intense che restano immagazzinate nella parte "emotiva" del cervello (il cervello limbico), generando sintomi e comportamenti disfunzionali, mentre la parte "pensante" del cervello (la corteccia), già di per sé non completamente matura, non si connette con il cervello limbico e non può pertanto discriminare il passato dal presente, né riflettere sull'esperienza in modo utile e costruttivo.
Le risposte al trauma in età evolutiva Il PTSD nella fascia d'età prescolare A queste età, la dimensione dell'intrusività si può osservare nel gioco post-traumatico, nella presenza di ricordi ricorrenti, nei sogni e nei sintomi dissociativi. Il gioco post-traumatico è un gioco ripetitivo, contenente aspetti, scene o sequenze dell'evento traumatico, espressi in maniera esplicita o rappresentati simbolicamente. I tentativi di elaborazione del cervello infantile si esprimono attraverso la rimessa in scena di quanto accaduto, con la riproduzione compulsiva di alcuni aspetti della situazione traumatica, ma questo può avvenire anche attraverso il disegno. Il gioco post-traumatico contiene molti elementi di realtà, a discapito degli elementi fantastici, e perde il suo valore catartico. L'avvenuta elaborazione del ricordo traumatico, invece, si esprime attraverso un gioco simbolico esplorativo oppure attraverso un gioco che riproduce le stesse tematiche dell'evento traumatico, ma in maniera adattiva, cioè i contenuti si modificano in maniera dinamica verso finali alternativi, con raggiungimento dello stato di calma ed il ritorno al gioco libero esplorativo. I ricordi intrusivi ricorrenti sono probabilmente presenti alla mente del bambino quando fa affermazioni o domande sull'evento, anche se non necessariamente traspare preoccupazione dal volto e dalla prosodia, ma, al contrario, può trasparire fascinazione, soprattutto al di sotto dei 6 anni. Anche i sogni possono presentare contenuti spaventosi, non sempre chiaramente collegati al trauma e non sempre identificabili. I sintomi dissociativi equivalenti dei flashback dell'adulto sono evidenti quando avviene la riproduzione di alcuni aspetti dell'evento in modo inconsapevole: ad esempio, un bambino che ha vissuto un terremoto e che sta giocando con i pupazzetti, sente un oggetto cadere all'improvviso con un forte tonfo e comincia a spargere i giochi e a buttarli a terra. L'iperarousal può esprimersi attraverso l'iperattività o attraverso una forma di eccitazione generalizzata, che fa apparire i bambini come allegri in modo ostentato e "su di giri". Oltre a questo, tutta una serie di cambiamenti comportamentali possono essere descritti dai genitori in seguito all'evento. I bambini in età prescolare, in genere, hanno difficoltà a verbalizzare le loro emozioni e possono scoppiare a piangere o diventare molto tristi all'improvviso oppure lamentare sintomi fisici, come cefalea e dolori addominali. Si possono osservare regressioni a fasi di sviluppo precedenti, per cui possono di nuovo comparire crisi evolutive che erano già state superate, come la fobia dell'estraneo, l'ansia da separazione, l'enuresi notturna o diurna, la paura del buio, oppure avviene un ritorno ad abitudini ormai abbandonate, come succhiare il pollice, svegliarsi la notte e il co-sleeping. Il PTSD nel bambino in età scolare A quest'età, non sempre i bambini manifestano sintomi dissociativi come i flashback, ma possono collocare gli eventi traumatici in un ordine errato e possono arrivare a pensare che alcuni segni potevano preannunciare l'evento traumatico, per cui si concentreranno su questi per evitare che possa accadere di nuovo, vivendo in uno stato di allerta. L'evitamento può essere associato a scarso o assente interesse per il gioco o lo sport, si possono ridurre notevolmente i comportamenti esplorativi, la disponibilità nel partecipare a nuove attività e la ricerca del contatto con i pari. Le alterazioni negative dei pensieri e dei sentimenti si manifestano attraverso l'incremento di emozioni come la collera, la tristezza, la vergogna, la sensazione di confusione e la scarsa espressione di emozioni positive come la gioia. L'iperarousal può interferire negativamente sul rendimento scolastico, sul comportamento e può creare problemi nelle relazioni con i coetanei. Il PTSD nell'adolescente Nella fascia d'età adolescenziale, il PTSD si manifesta principalmente attraverso immagini intrusive, di cui spesso i ragazzi non riescono a parlare, inquietudine ed aggressività, disturbi del sonno e difficoltà di concentrazione. Quando i traumi sono ripetuti o prolungati, l'adolescente può soffrire di disturbi dissociativi importanti e sintomi psicotici. Quando l'evento traumatico riguarda un abuso, l'adolescente può anche sviluppare, oltre ai fenomeni dissociativi, lamentele somatiche, sentimenti d'impotenza, perdita di controllo, ostilità, disturbi alimentari e può andare incontro ad agiti sessuali ed essere incapace di mantenere buone relazioni sociali. Gli adolescenti possono modificare radicalmente le loro abitudini di vita e manifestare il PTSD in due modi opposti: restando ancorati ad una fase pre-adolescenziale oppure sperimentando una fase adolescenziale spericolata, ai limiti della sicurezza. Tuttavia, a volte, nello stesso ragazzo coesistono più caratteristiche dell'una e dell'altra modalità descritte di seguito. Nel primo caso, l'angoscia ed i pensieri catastrofici minano quel senso di sicurezza che è necessario per separarsi dalle figure genitoriali e per investire nelle relazioni con il gruppo dei pari e nel futuro, per cui traumi molto gravi possono ritardare enormemente l'età dello svincolo ed ostacolare il passaggio all'adolescenza, fase della vita in cui deve avvenire una graduale conquista dell'autonomia. In questi casi, sono più evidenti i sintomi di evitamento che si esprimono attraverso la perdita d'interesse per attività precedentemente gratificanti, attraverso la limitazione dei rapporti con i familiari e con i coetanei e la riluttanza a stringere nuove amicizie, fino al ritiro sociale. Possono, inoltre, comparire limitazioni nel raggiungimento di nuovi livelli di autonomia, per esempio nel prendere la patente e nel perseguire aspirazioni per il futuro. Per quanto riguarda le alterazioni del pensiero e degli affetti, questi ragazzi possono facilmente pensare di essere dei vigliacchi, degli indegni o convincersi di essere cambiati in modo tale da non essere più accettati dagli amici, per esempio sentendosi inadeguati nella forma fisica. Inoltre, possono provare tristezza, fino ad una franca depressione o alla restrizione della gamma dei sentimenti, sentirsi distaccati dall'ambiente e dagli altri, sensibilità al giudizio altrui, sviluppare comportamenti auto-lesivi e idee suicidarie. Un'altra fascia di adolescenti risente maggiormente dell'iperarousal ed è più soggetta a scoppi d'ira, porta all'estremo la ricerca di emozioni forti, rischiando di arrecare danno a se stessi e ad altri con comportamenti a rischio, può sviluppare veri e propri disturbi della condotta e diventare più vulnerabile all'uso eccessivo di sostanze che, di per sé, fa parte di, e rinforza, atteggiamenti d'evitamento. Il cervello degli adolescenti è particolarmente vulnerabile agli effetti del trauma sull'arousal, poiché i circuiti cerebrali della dopamina subiscono un potenziamento a quest'età, con un decremento dei livelli di base e un incremento del rilascio in seguito ad esperienze gratificanti, motivo per cui aumenta la ricerca di esperienze nuove ed eccitanti, con tendenza all'impulsività e alle dipendenze. Tra l'altro, in quest'epoca della vita, la corteccia cerebrale e le sue funzioni riflessive non sono arrivate a completa maturazione e i ragionamenti risentono ancora di un sovraffollamento di informazioni irrilevanti, prima che il pruning si concluda. Se, da una parte, le caratteristiche del cervello adolescenziale servono a portare alla massima espressione i comportamenti esplorativi, per l'acquisizione di nuove abilità e di nuove soluzioni creative per la risoluzione di problemi, dall'altra, esse espongono maggiormente l'individuo agli effetti dannosi del trauma, soprattutto se la funzione riflessiva vicariante genitoriale si mostra carente. Inoltre, le conseguenze di eventuali esperienze traumatiche infantili non risolte e silenti possono emergere proprio durante l'adolescenza e sommarsi ai traumi più recenti con un effetto a valanga man mano che avviene la sfoltitura dei neuroni attraverso il pruning. Il contesto di accudimento come fattore di rischio o di protezione Il contesto di accudimento può modulare le reazioni infantili al trauma, ridimensionando o amplificando l'impatto che tale evento avrà: per tanto, se la figura di attaccamento (genitore) si mostra traumatizzata o precaria, inadeguata o, addirittura, maltrattante, si creano i presupposti necessari per l'insorgenza di un PTSD acuto o cronico. In altre parole, se gli adulti non elaborano, il bambino non elabora a causa dell'immaturità della parte corticale del cervello e dell'incompleta mielinizzazione delle cellule nervose. Per tale motivo, l'adulto deve essere in grado di far fronte alla minaccia e alle sue conseguenze. Per comprendere l'importanza della relazione sicura con il genitore al fine di limitare gli effetti del trauma, è necessario allargare il discorso alla teoria dell'attaccamento. I neonati ed i lattanti esposti al pericolo non possono reagire con risposte di attacco/fuga, tipiche del sistema di difesa, poiché il livello del loro sviluppo motorio non lo consente. I bambini più grandi, seppur in grado di spostarsi autonomamente, non possono portare a compimento le risposte di attacco/fuga poiché non hanno la forza fisica per attaccare, né si sentono in grado di fuggire senza la presenza di una figura di attaccamento che garantisca la loro sopravvivenza. Lo scenario che si prospetta di fronte alla minaccia fisica è la morte, ma il cervello dispone di altre strategie comportamentali selezionate evolutivamente per aumentare le possibilità di sopravvivenza della specie. Nelle prime fasi di minaccia, i bambini provano terror panico, con attivazione del sistema nervoso simpatico e iperarousal. A questo punto, si attiva il sistema dell'attaccamento e il bambino produce dei segnali di richiamo, come il pianto, che innesca il sistema di accudimento nella figura di attaccamento, con lo scopo di ricevere da essa protezione e conforto. Se lo stile d'attaccamento col genitore è di tipo sicuro, il genitore risponde prontamente ed in modo adeguato alla richiesta di vicinanza protettiva, ripristinando lo stato di calma. Secondo la teoria polivagale di Porges, l'interazione col genitore determina una regolazione dell'arousal del bambino attraverso il ramo ventrale del nervo vago, che è la branca più evoluta del sistema parasimpatico. Il freno vagale, attivato nel bambino dall'atteggiamento calmo, dal tono di voce pacato e, attraverso il contatto fisico, dalla sincronizzazione madre-bambino dei battiti cardiaci e delle frequenza del respiro regolari, inibisce la risposta simpatica. Soltanto quando è attivo il ramo ventrale del nervo vago è possibile l'interazione sociale, attraverso la quale, in un secondo momento, il genitore filtra, riprocessa le informazioni e le trasmette al figlio con un significato adattivo. Soltanto in questo stato fisiologico il bambino può avvalersi del modello rappresentato dal genitore per l'acquisizione di efficaci strategie di coping e può imparare ad organizzare e ad integrare le informazioni a livello cognitivo e affettivo, per poter elaborare l'evento. A volte, però, il genitore stesso può essere traumatizzato e/o sviluppare un PTSD e possono verificarsi situazioni in cui non riesce a raggiungere egli stesso il tono ventro-vagale e, di conseguenza, fallisce nel regolare gli stati emotivi del bambino, ritrovandosi poi sopraffatto dai sensi di colpa o a nutrire risentimento e insofferenza verso le reazioni post-traumatiche del figlio che non riesce a gestire. In questi casi, il bambino può sviluppare il PTSD. Se il genitore elaborerà, aiuterà anche il bambino a risolvere il disturbo, altrimenti entrambi i membri della diade attiveranno reciprocamente l'arousal l'uno dell'altro ed evocheranno la ri-sperimentazione dei sintomi da stress, per cui il PTSD del bambino potrà cronicizzarsi e dar luogo ad altri sintomi e, cosa ancor più grave, si altereranno le precedenti dinamiche relazionali, fino a modificare lo stile di attaccamento del bambino da sicuro a insicuro o disorganizzato. Nel caso dell'attaccamento insicuro evitante, il genitore può proteggere dalla minaccia fisica, ma subito dopo mostrarsi scarsamente empatico, perciò il bambino tende ad inibire le proprie emozioni post-traumatiche e a gestire da solo i propri vissuti, fino al distacco emotivo, per la convinzione che la richiesta d'aiuto disturbi il genitore, provocando l'allontanamento anziché la prossimità. Questo bambino potrà organizzare le informazioni relative al trauma solo a livello cognitivo e non a livello affettivo. Nel caso delle diadi insicure ambivalenti, il genitore protegge dalla minaccia fisica, ma subito dopo torna ad essere imprevedibile e incoerente nell'offerta di cura, per cui il bambino tenderà ad esasperare le proprie emozioni post-traumatiche per mantenere la prossimità con il caregiver. Le informazioni non saranno ben organizzate né a livello cognitivo né affettivo. Quando il caregiver non è presente o quando è egli stesso la fonte di minaccia e pericolo, come nel caso di un genitore maltrattante o dissociato, la strategia comportamentale del sistema d'attaccamento fallisce e viene abbandonata. Se non è possibile mettere in atto la risposta di attacco/fuga, si passa all'immobilità tonica (congelamento), durante la quale il simpatico resta attivo, ma la trasmissione dal cervello al corpo è bloccata, mentre dall'esterno e dal corpo continuano ad arrivare stimoli al cervello, cosicché il bambino continua a provare terror panico, ma è incapace di reagire. Se poi la situazione di minaccia persiste, si passa alla dissociazione, fino alla sincope vagale (finta morte), come possibilità estrema di difesa alla minaccia soverchiante. L'attività cardiaca subisce un rallentamento e la percezione del corpo diminuisce, in modo da produrre un effetto analgesico che riduce la reazione al dolore fisico e, in molti casi, l'accanimento dell'aggressore. In questo stato dissociativo, la corteccia è disconnessa dalle strutture sottocorticali: l'amigdala (che gestisce le emozioni e, soprattutto, la paura) continua a scaricare e non viene inibita dalle funzioni corticali e le informazioni collegate al trauma restano isolate e non integrate con il resto delle esperienze e delle conoscenze. I genitori maltrattanti e abusanti o dissociati provengono da una storia d'attaccamento disorganizzato, caratterizzato da lutti o abusi non elaborati in loro e, nell'accudire il figlio, risultano quindi spaventati/spaventanti poiché, nello stesso momento in cui un evento traumatico accade e attiva il sistema di attaccamento nel figlio, il pianto e l'angoscia del bambino riattivano le loro esperienze traumatiche non elaborate o dissociate, nonché il loro sistema di attaccamento disorganizzato. Il bambino si trova di fronte ad un genitore che viene travolto da emozioni proprie che non sa gestire e che non è, pertanto, in grado di offrirgli un contenimento affettivo, né una vera e propria protezione, fino al caso estremo del genitore maltrattante. Nel bambino si genera un conflitto senza soluzione, una paura nella paura, una paura "senza sbocco". Il trattamento del PTSD in età evolutiva L'obiettivo da raggiungere nella psicoterapia del PTSD in età evolutiva è garantire al bambino il ritorno ad una sensazione di prevedibilità e sicurezza. Nei bambini più grandi, questo significa riuscire a richiamare, narrare e riconsiderare il trauma e la risoluzione dei sintomi post-traumatici. Sia con il bambino che con i genitori è importante la psico-educazione sugli effetti del trauma e sulla ricaduta delle esperienze stressanti sul funzionamento delle persone esposte ad un evento critico; compatibilmente con il livello di sviluppo può essere necessario spiegare che prima che si senta di nuovo al sicuro potranno tornare la paura o i brutti pensieri e che si tratta di normali reazioni all'evento che gli è accaduto. Spesso, inoltre, i bambini traumatizzati vanno incontro a difficoltà scolastiche e di socializzazione, per cui può rendersi necessaria anche una consulenza agli insegnanti. La stabilizzazione del paziente e un ambiente sicuro costituiscono i presupposti essenziali per il buon esito della terapia: quando ci si trova di fronte a contesti familiari abusanti e maltrattanti, quindi, il primo passo da effettuare consiste nella presa in carico dell'intero sistema. Bibliografia A.R. Verardo - "Il disturbo post-traumatico da stress in età evolutiva: lo stile di attaccamento come fattore di rischio e/o protezione" - Rivista di psicoterapia EMDR, n. 37, Aprile 2019 1/10/2018 Disturbo da stress post-traumatico (ptsd): visione sistemica e staging del disturboRead NowCon questo articolo vorrei parlarvi di due concetti inerenti il Disturbo da Stress Post-Traumatico (per chi non sapesse di cosa si tratti, rimando alla pagina del sito dove ne sono riportate le caratteristiche: PTSD) da tenere in considerazione quando si vuole lavorare con questa problematica. Innanzitutto il concetto di PTSD come "malattia sistemica" e non più soltanto disturbo afferente la sfera psicologica. La definizione che l'Organizzazione Mondiale della Sanità dà di malattia è questa: "il fallimento da parte dei meccanismi adattivi di un organismo che non riesce a reagire adeguatamente, normalmente o in maniera appropriata agli stimoli e agli stress cui l'organismo stesso è soggetto, e che produce un disturbo del funzionamento o della struttura di talune parti dell'organismo stesso." In più, sistemico sta ad indicare che influenza l'intero corpo e non un singolo organo o parte di esso (es. influenza, ipertensione, diabete, ecc.). A questo punto perché considerare il PTSD un disturbo sistemico? Per tre ragioni importanti:
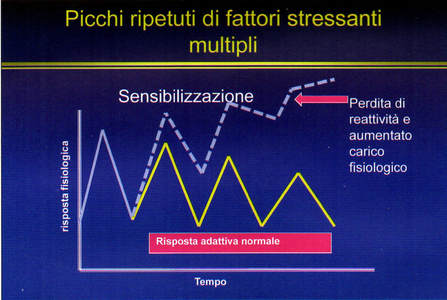
I sintomi somatici sono spesso i primi a comparire e sono parte integrante del disturbo, ma sono altresì quelli che più facilmente vengono ignorati: si parla a tal proposito di disturbi del tratto gastrointestinale (colon irritabile su tutti), disturbi algici (mal di schiena cronico, mal di testa) e malattie cardiovascolari (ipertensione, irritabilità cardiaca). Infine, il disturbo è sostenuto da una disregolazione del sistema nervoso autonomo a seguito di una sensibilizzazione dello stesso a eventi potenzialmente stressanti. Infatti il trauma può sensibilizzare i circuiti neurali, fino a generare cambiamenti elettrofisiologici a livello cerebrale, come la diminuzione permanente della soglia di eccitabilità. Queste modificazioni portano poi l'individuo a reagire in maniera eccessiva a eventi successivi al trauma, anche potenzialmente meno stressanti (comprese le successive memorie traumatiche intrusive), così da provocare un aumentato iperarousal se riattivati ripetutamente; gli stessi sistemi neurobiologici sensibilizzati, pertanto, non sono in grado di tornare alla situazione omeostatica (equilibrio) di partenza (McFarlane, 2010). Da quanto detto precedentemente, prendersi cura della parte somatica del disturbo è essenziale e non opzionale: prescrivere, e non consigliare, ai nostri pazienti attività fisica (almeno 150 minuti di attività aerobica a settimana), alimentazione corretta e prevenzione medica è imprescindibile.
Secondo concetto fondamentale, che dovrebbe tradursi in una pratica clinica pre-trattamento, è lo staging del disturbo. Lo staging è conseguente ad una visione longitudinale del disturbo che non rimane mai uguale a sé stesso col passare del tempo, a causa della biologia che cambia i fenotipi (il modo in cui si presenta) che devono essere gestiti nel trattamento sono molteplici.
Il nostro comportamento è influenzato dalla nostra fisiologia e viceversa. In particolare il nostro comportamento, durante il trauma, è influenzato dal Sistema Nervoso Autonomo (SNA) che è implicato nelle nostre strategie di difesa. Riflettiamo su questo punto: se, in presenza di un'esperienza difficile, il nostro SNA ha funzionato, cioè se ci siamo difesi in modo appropriato, non c'è stato trauma. C'è stata, solo, un'esperienza difficile con cui siamo stati capaci di confrontarci e che probabilmente ci ha lasciato delle Risorse.
Vista l'implicazione del SNA con l'esperienza traumatica, credo che, quando lavoriamo sul trauma, dovremmo abituarci ad avvalerci di una doppia valutazione del nostro paziente. Da una parte dovremmo tenere la sua storia, la concettualizzazione del caso, la diagnosi nosografica, dall'altra parte, invece, dovremmo imparare a tener conto della mappa delle reazioni del SNA del nostro paziente, abituandoci ad indagare accuratamente sul suo stato di regolazione. Infatti, in un continuum che va dallo stato di massimo ipoarousal sperimentato come mancanza di coscienza, vomito, mancanza di controllo degli sfinteri e tutte le reazioni che si mettono in atto quando l'azione non è più possibile, allo stato di massima regolazione e benessere, c'è un punto dove il SNA del nostro paziente spesso si è bloccato nel momento del trauma, c'è un punto dove esso tende a stabilizzarsi come stile usuale di arousal. La teoria Polivagale di Porges Secondo Porges il nostro SNA risponde alle sfide adattivamente ed è sempre alla ricerca di sicurezza. A partire da questa ricerca di sicurezza, o meglio, per affinare le strategie di difesa, nel corso della filogenesi, il SNA dei mammiferi superiori e dell'uomo si è complessizzato fino a raggiungere la struttura attuale: Porges individua tre circuiti neurali, corrispondenti a tre fasi di sviluppo, nonché tre strategie di difesa. Il primo e il più antico è il Circuito Dorso Vagale (DV). Questo ramo non mielinizzato del nervo vago, condiviso dalla maggior parte dei vertebrati, causa bradicardia nurogenica e mantiene, nei mammiferi, alcune funzioni connesse con i processi vegetativi. Esso regola gli organi sotto al diaframma. In condizioni di pericolo, la sua attivazione causa immobilizzazione, tipica strategia di difesa dei rettili (dunque immobilizzazione con paura), e ottundimento emotivo. Uno stadio filogenetico successivo ha visto lo sviluppo del Sistema Nervoso Simpatico (SNS), un circuito che governa l'attivazione metabolica, l'aumento del battito cardiaco, la capacità del cuore di contrarsi e l'aumento della frequenza respiratoria necessari per l'attacco-fuga tipica strategia di difesa dei mammiferi. Il Circuito Ventro Vagale (VV), specifico dei mammiferi superiori e dell'uomo si è sviluppato per ultimo. Questo circuito ha un effetto calmante. Ci permette di stare fermi, rilassati, ci permette l'immobilizzazione senza paura. Esso ha due componenti:
L'attivazione di questi tre circuiti dipende dalla condizione di sicurezza-pericolo riscontrata ed è gerarchica (di volta in volta, il circuito più recente tiene a bada quello più antico). In condizioni di sicurezza è attivo il VV che ci da regolazione e ci permette il coinvolgimento sociale. Quando il VV è attivo, il SNS è mantenuto inattivo (freno vagale). In condizioni di pericolo, invece, quando le strategie di confronto relazionale sarebbero maladattive, le strategie di difesa più arcaiche (prima attacco-fuga e poi immobilizzazione) e i circuiti neurali corrispondenti sono attivati in sequenza. Abbiamo visto che il nostro SNA è composto da tre circuiti (VV, SNS, DV) che sono attivati in sequenza. Va aggiunto che i mammiferi sono evoluti per passare rapidamente dal coinvolgimento sociale (VV) alla mobilizzazione (SNS) e viceversa, non appena il pericolo è cessato. Oppure per passare, se questa fallisce, dalla mobilizzazione (SNS) all'immobilizzazione (DV). Non sono evoluti per passare dall'immobilizzazione alla mobilizzazione o dall'immobilizzazione al coinvolgimento sociale. In altre parole il nostro SNA è fatto per una rapida inconsapevole discesa, mentre la risalita non è altrettanto facile. E questo spiega molto della sofferenza dei nostri pazienti. Infatti se essi hanno sperimentato l'attivazione dei livelli bassi del SNA (come in un trauma), essi possono avere grosse difficoltà a riaccedere ai circuiti superiori, cioè a recuperare le loro strategie di difese attive in caso di pericolo, e a tornare allo stato di regolazione e di benessere (VV) quando il pericolo è finito. Fin qui abbiamo parlato esclusivamente dei tre circuiti del SNA e delle tre risposte difensive corrispondenti. Dobbiamo aggiungere, però, che la risposta più comune al trauma, per il mammifero, non è la semplice attivazione DV (immobilità, collasso), ma è il freezing. E il freezing è diverso dal collasso DV (anche se in entrambi c'è l'immobilizzazione). Nel freezing, infatti, c'è contemporaneamente mobilizzazione e immobilizzazione. Per capirci il freezing ce l'ha la gazzella che si blocca immobile col cuore in gola (tensione-immobilizzazione), mentre il topo collassato, in bocca al gatto, è nello stato DV estremo. Nel freezing c'è contemporaneamente attivazione del SNS e del DV. Importanza della sicurezza Per noi mammiferi la possibilità di monitorare la sicurezza, o meglio, la possibilità che il SNA dei mammiferi monitori sicurezza è associata a certe condizioni, che sono più o meno sempre le stesse, e che noi valutiamo, per la maggior parte, inconsapevolmente. La nostra neurocezione (l'attività di valutazione del pericolo da parte del SNA) è estremamente sensibile alla costrizione (sentirsi stretti, intrappolati) e all'isolamento (l'esclusione, l'esser messo da parte). Spesso i pazienti traumatizzati non sanno regolare i confini interpersonali. Un altro elemento essenziale è il contatto col suolo. Il contatto col suolo dà sicurezza, ma molti dei nostri pazienti non hanno un buon grounding. Alcune persone si sentono più sicure sedute in terra. Il rumore è un altro punto essenziale. I pazienti traumatizzati sono ipersensibili ai rumori di fondo e hanno difficoltà a comprendere la voce umana. Può essere utile mettersi d'accordo sul tono di voce che il paziente gradisce di più e, comunque, ricordiamoci che una vocalizzazione modulata ha sull'essere umano un effetto regolante. Difesa contro la riattivazione DV Abbiamo detto prima che la risposta DV non è, per il mammifero, la risposta più comune al trauma. Le risposte DV estreme (rilascio degli sfinteri, vomito, svenimento, ecc.), che sono molto difficili da risolvere, sono, per fortuna, abbastanza rare. Se ci spostiamo sui traumi relazionali precoci, invece, è piuttosto facile trovare reazioni DV, non così estreme, ma non per questo meno insidiose. Situazioni di trascuratezza, di abbandono, di frustrazione inducono facilmente risposte DV. Questi stati DV, anche nelle forme meno estreme, non sono familiari per il mammifero. E' questa la ragione per cui è molto difficile riagganciarli nella processazione. Il paziente non ci vuole andare. Gli stati psicofisiologici passivi: resa, sottomissione, mancanza di speranza, collegati alla percezione di un corpo stanco, assonnato, incapace di reagire, sono vissuti dai pazienti come fallimento, come prova della loro difettosità. Va detto che i pazienti hanno, in qualche modo, ragione. L'attivazione DV è per il mammifero la terza opzione, che si attiva quando le altre due (VV e SNS) sono fallite. Da qui il senso di fallimento associato a queste reazioni. Sebbene associata all'incremento della produzione di oppioidi endogeni, che rendono la persona insensibile al dolore, potremmo suggerire che l'esperienza DV è per il mammifero psicofisiologicamente penosa. Esiste una difesa che i pazienti possono usare per non rientrare in contatto con l'esperienza DV: l'attivazione impropria del SNS adottata come stile usuale di attivazione. Ricordiamo che l'attivazione di questi circuiti è gerarchica, se tengo attivo il SNS tengo a bada quello inferiore, il DV. Il soggetto è in uno stato eccitato, che gira un po' su se stesso, uno stato che si avverte falso. Le emozioni che vi si accompagnano sono emozioni esagerate e autogenerantesi: una rabbia non giustificata dalla situazione, un'allegria tenuta in piedi per forza, un'ansia di fondo ingiustificata. Alla luce di quanto detto sul SNA e sulla difficoltà del mammifero di muoversi negli stati DV, la ragione del mantenimento di questa impropria attivazione del SNS sta nel fatto che, in questo modo, il paziente si mantiene al sicuro dal ritornare in stati DV, che ha sperimentato e che sa essere troppo dolorosi per tornarci. Bibliografia: S. Porges - "La teoria polivagale - Fondamenti neurofisiologici delle emozioni, dell'attaccamento, della comunicazione e dell'autoregolazione" - Fioriti Editore G. Giovanozzi - "Applicazioni cliniche della Teoria Polivagale di Porges all'EMDR" - Rivista di psicoterapia EMDR, n. 30, Settembre 2015 Il modello teorico della Dissociazione che vorrei esporvi oggi è quello proposto da G. Liotti (e collaboratori). Tale modello prevede che sintomi dissociativi di rilievo clinico si presentino quando ci si trova ad affrontare un trauma che attiva il sistema motivazionale di attaccamento ma ciò non basta, tale sistema deve essere regolato da un modello operativo interno di tipo disorganizzato oppure ci devono essere impedimenti ambientali ad avere risposte alle esigenze di cura e conforto. Se non si verificano queste due ipotesi, i sintomi dissociativi saranno solo transitori.
Ricordiamo che la disorganizzazione dell'attaccamento è dovuta alla simultanea attivazione del sistema di difesa, a causa dalla paura indotta dal caregiver, e del sistema di attaccamento; il bambino in questa situazione sperimenta paura e impotenza ("paura senza sbocco"). Il caregiver può provocare paura nel bambino in due modi, mentre lo accudisce, attraverso atteggiamenti apertamente aggressivi (caregiver spaventante) o attraverso il contagio emotivo come accade quando inconsapevolmente esprime paura legata alle proprie memorie dolorose (caregiver spaventato/impotente). Il protrarsi di questa situazione porta il bambino a veri e propri sintomi dissociativi: comportamenti contraddittori e incoerenti (avvicinamenti al caregiver seguiti in maniera abnormemente veloce da movimenti di allontanamento) come se vi fossero due centri in conflitto incapaci di integrarsi in una soluzione unitaria; altre volte le risposte suggeriscono detachment dissociativo per cui il bambino appare estraniato, resta improvvisamente immobile e con lo sguardo assente o si irrigidisce. L'utilizzo di altri sistemi motivazionali interpersonali (rango, accudimento, formazione della coppia sessuale) riesce ad inibire il sistema di attaccamento nelle persone che provengono da una storia di attaccamento disorganizzato e quindi a proteggere, anche per molti anni, dall'esperienza della dissociazione. Un trauma causa dissociazione patologica e durevole perché induce il collasso delle strategie controllanti (punitiva, accudente, sessuale o evitamento relazionale) preesistenti. Un effetto simile lo si può avere anche per eventi non apertamente traumatici, ma capaci di invalidare una strategia controllante sul piano comportamentale o dei significati personali. Prima che un nuovo trauma o altri eventi di vita capaci di invalidare le strategie controllanti portino all'emergere di sintomi dissociativi, un disturbo traumatico dello sviluppo può essere suggerito a volte solo da sintomi tipici di altri disturbi come la depressione, l'ipocondria o attacchi di panico (e altri) e dai disturbi di personalità che possono derivare dall'uso continuo e coercitivo di strategie controllanti, dall'inibizione dell'attaccamento e dai deficit metacognitivi che ne conseguono. Vedi anche i seguenti articoli: - Dissociazione...un fenomeno sottovalutato - I sistemi motivazionali Bibliografia: G.Liotti, B. Farina - "Sviluppi traumatici" - Raffaello Cortina Editore Iniziamo col dire che non è possibile parlare di dissociazione senza parlare di trauma visto che i due concetti sono strettamente interconnessi.
Partiamo dalla definizione di trauma psicologico secondo il DSM: "L'esperienza personale diretta di un evento che causa o può comportare morte o lesioni gravi, o altre minacce all'integrità fisica", è considerato però trauma anche una minaccia alle nostre relazioni significative, continua infatti la definizione con "Un evento che comporta morte, lesioni o altre minacce all'integrità fisica di un'altra persona; o il venire a conoscenza della morte violenta o inaspettata, di grave danno o minaccia di morte o lesioni sopportate da un membro della famiglia o da altra persona con cui si è in stretta relazione". Questa definizione appare però insufficiente a capire come mai alcune persone rimangano traumatizzate da un evento e altre, esposte alla stessa situazione, no. Qui ci viene in soccorso un'ulteriore precisazione: la risposta al trauma comprende "paura intensa, sentimenti d'impotenza o di orrore". L'elemento di percepita totale impotenza appare di cruciale importanza nella stessa definizione di trauma. In questo senso, il trauma è definito come un evento emotivamente non sostenibile per chi lo subisce, meno importante è la gravità oggettiva. La possibilità di reagire efficacemente a una minaccia pone dunque il confine tra un'esperienza estrema e grave ma non necessariamente patogena e il trauma psicologico. Vivere una situazione minacciosa alla quale è impossibile sottrarsi o reagire efficacemente neutralizzandola, e contro la quale non si ottiene sufficiente aiuto o sostegno da altri, genera un senso di sfiducia conseguente all'impotenza, che diventa uno degli elementi clinici più comuni e importanti nei disturbi correlati ai traumi. Anche senso di colpa e vergogna sono due emozioni comuni nelle persone traumatizzate. Esse derivano dalla percezione di mancato controllo della situazione, durante l'evento traumatico, che viene imputato ad una mancanza personale o ad un proprio difetto invece, come sarebbe corretto, alla disattivazione del corpo durante la dissociazione. La dissociazione è un disturbo della coscienza che deriva da quelle intense emozioni di paura e impotenza senza sbocco che provocano un cedimento strutturale della stessa. Ora vedremo le varie forme e i modi di presentarsi della dissociazione utili per saperla riconoscere. Un elenco parziale dei sintomi con cui possono manifestarsi i processi disintegrativi comprende derealizzazione, depersonalizzazione, stati di confusione mentale, stati di trance e possessione, stati di assorbimento e attenzione divisa, amnesia psicogena, ricordi intrusivi, gravi difficoltà nell'organizzare narrazioni autobiografiche coerenti, confusione e alterazione del senso d'identità, stati dell'io multipli e non integrati e gravi difficoltà a regolare gli stati emotivi. Per mettere ordine in questa moltitudine di sintomi, anche sulla base del loro ipotizzabile diverso meccanismo di genesi, è stato proposto recentemente di ripartirli in due categorie: detachment (distacco) e compartmentalizazion (compartimentazione) (Holmes e al. 2005). I sintomi dissociativi di distacco rimandano tutti, direttamente, all'esperienza di sentirsi alienati dalle proprie emozioni (numbing emotivo), dal proprio corpo (depersonalizzazione), dal senso usuale di familiarità di realtà ambientali note (derealizzazione). La forma di coscienza che appare alterata nel distacco o alienazione è quella in prima persona, nota nella scienza cognitiva anche come coscienza fenomenica. Il mondo della coscienza fenomenica è il mondo dei qualia (es. di qualia sono: il sapore di una mela, il profumo di una rosa...esperienza che tutti noi conosciamo ma che non sappiamo descrivere se non approssimativamente), caratterizzato da un'evidente natura qualitativa, preverbale, dei suoi componenti: sensazioni, sentimenti, emozioni e in genere immagini mentali fra le quali un ruolo centrale per la coscienza è svolto dall'immagine corporea (Damasio, 1999). Il primo effetto patogeno del trauma è quello di "far perdere confidenza con l'esperienza interna" (Albasi, 2009). I sintomi dissociativi di compartimentazione riguardano invece la coscienza in terza persona o cognitiva, chiamata anche coscienza di accesso, perché i suoi componenti sono prevalentemente verbali o rappresentati da immagini mentali alle quali si ha accesso cosciente, e spesso deliberato, attraverso la parola. In questo tipo di sintomi, sono impediti i confronti e le connessioni semantiche fra contenuti mentali che normalmente dovrebbero poter entrare simultaneamente nel campo della coscienza. Esempio prototipico è quello dell'amnesia dissociativa in cui un ricordo non è più accessibile a causa del processo dissociativo a differenza delle emozioni associate al trauma che si ripresentano. Esiste anche una forma di dissociazione somatoforme in cui i sintomi dissociativi hanno origine comune in un deficit integrativo di tipo bottom-up, causato dalla mancata integrazione dei dati provenienti dai centri nervosi inferiori, sedi delle afferenze e delle memorie somatoviscerali (bottom), con le capacità rappresentazionali e riflessive della coscienza (up). I sintomi che ne derivano variano da quelli di conversione, in cui sono alterati le funzioni, il controllo e la consapevolezza di alcune parti del corpo, a sindromi dolorose psicogene, a somatizzazioni. Bibliografia: G. Liotti, B. Farina - "Sviluppi traumatici" - Raffaello Cortina Editore P. Ogden, K. Minton, C. Pain - "Il Trauma e il Corpo" - Istituto di Scienze Cognitive Editore |
Details
Blog del Dr. Fabio Boccaletti - Psicologo e PsicoterapeutaCategorie
Tutti
|